Gestione delle complicanze laringee da intubazione endotracheale: una nuova sfida nella COVID19 Aprile 22, 2020 – Posted in: Articoli sulla Voce
Le principali sfide nella gestione dei pazienti con il nuovo coronavirus (COVID-19) sono rappresentate dalla polmonite bilaterale e dalla sindrome da distress respiratorio acuto (ARDS).
A sostegno del trattamento, dunque, si rende necessaria la ventilazione meccanica. Molti pazienti con COVID-19 presentano condizioni critiche e hanno bisogno di intubazione.
L’intubazione tracheale deve essere effettuata da un anestesista esperto con un assistente esperto (preferibilmente un altro anestesista) e un infermiere, per massimizzare la sicurezza del paziente e gestire al meglio la grave ipossiemia I miorilassanti sono altamente raccomandati, per prevenire la tosse o il riflesso del vomito durante la procedura.
È necessario utilizzare un videolaringoscopio in modo da evitare che l’operatore posizioni il viso vicino al paziente.
Il videolaringoscopio deve essere posizionato non appena viene raggiunto il rilassamento muscolare e l’intubazione tracheale deve essere eseguita e confermata il più presto possibile (meno di 15-20 s).
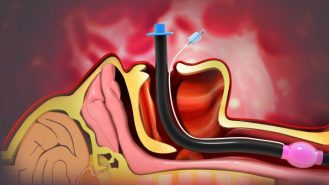
L’intubazione tracheale è una procedura che consente l’assistenza ventilatoria in pazienti anestetizzati, ventilati meccanicamente; può avere una durata a breve o a lungo termine. Si considera intubazione a lungo termine quando questa dura più di 48 ore.
La presenza di tubi oro o nasotracheali a diretto contatto con le strutture delle vie aeree può causare lesioni della mucosa, principalmente a causa di intubazioni prolungate: lesioni nella cavità orale, nella faringe e nella laringe.
In letteratura i sintomi clinici più frequentemente riportati dopo l’estubazione sono disfonia (76%), dolore (76%), raucedine (63%) e disfagia (49%). È stata rilevata un’alta prevalenza (83%) di danno laringeo. Molte di queste erano lesioni lievi, sebbene nel 13-31% dei pazienti si siano verificate lesioni da moderate a gravi.
Uno dei sintomi più frequenti osservati dai pazienti sottoposti a intubazione orotracheale è la raucedine. Le lesioni glottiche dovute alla manipolazione delle vie aeree sono una causa importante di raucedine postoperatoria. Alcuni studi mostrano la presenza di raucedine nel 61,9% dei pazienti, che è al di sopra dell’incidenza del 14,4-50%, riportata in altri studi . Oltre alla raucedine, una significativa riduzione della frequenza fondamentale suggerisce un aumento della massa delle corde vocali derivante dall’edema delle corde vocali.
La lesione laringea da intubazione è comune in ambito di terapia intensiva.
E’ fondamentale un approccio sistematico per migliorare la comprensione sia del decorso temporale che della prognosi per la risoluzione delle lesioni.
La lesione acuta della laringe dopo intubazione si verifica all’interfaccia mucosa del tubo endotracheale e della laringe posteriore e, sebbene non si manifesti immediatamente all’estubazione, può progredire fino a fibrosi matura, mobilità glottica limitata e compromissione della ventilazione clinicamente significativa. La presenza del tubo orotracheale provoca alterazioni nei chemorecettori e meccanorecettori situati nella mucosa faringea e laringea coinvolti nel riflesso della deglutizione. L’intubazione orotracheale provoca cambiamenti nella deglutizione, riduce la sensibilità della mucosa laringea e indebolisce i muscoli della lingua. Le alterazioni da una causa meccanica sono direttamente correlate alla durata dell’intubazione e alle dimensioni del tubo endotracheale, poiché possono causare infiammazione della mucosa che porta alla perdita di architettura, atrofia muscolare orofaringea a causa della mancanza di utilizzo durante l’intubazione, riduzione della propriocezione e della sensibilità della laringe. Le complicazioni delle vie aeree secondarie all’intubazione orotracheale sono frequenti e i sintomi sono generalmente di breve durata, ma in alcuni casi le lesioni possono essere gravi e permanenti e coinvolgere strutture laringee e tracheali. Occasionalmente richiedono un trattamento chirurgico.
Le alterazioni più frequenti sono: edema, ulcere, lacerazioni, traumi cartilaginei, disfonia, paralisi delle corde vocali, polipi, granulomi e stenosi laringea. I granulomi iatrogeni dopo intubazione o altra strumentazione delle vie aeree superiori sono rare complicazioni che si presentano con un peggioramento della raucedine. Il trattamento conservativo iniziale può essere sufficiente per ottenere la risoluzione e il trattamento chirurgico è efficace per coloro che non riescono ad ottenerla.
Un studio osservazionale prospettico ha dimostrato che all’incirca il 50% dei pazienti intubati per più di 24 ore in terapia intensiva sviluppa una lesione laringea, definita come tessuto di granulazione, ulcerazioni e immobilità della corda vocale. Uno altro studio osservazionale prospettico ha dimostrato che su 61 pazienti, il 41% presentava immobilità delle corde vocali.
La riduzione della motilità e della sensibilità locali compromettono il processo di deglutizione, con conseguente disfagia orofaringea.
La disfagia è definita come la difficoltà o l’incapacità di trasferire in modo sicuro ed efficace cibo e fluidi dalla cavità orale allo stomaco. A causa del disturbo della deglutizione, il paziente può presentare rischi di disidratazione, malnutrizione, aspirazione di secrezioni o cibo.
L’età avanzata, l’alterazione della qualità vocale e il grado di compromissione della voce risultano essere correlati ad un aumento del rischio di disfagia e aspirazione, come un periodo più lungo di intubazione. Il tubo orotracheale può causare complicanze laringee correlate alla durata dell’intubazione e alla dimensione del tubo orotracheale. Esiste una correlazione significativa con la durata dell’intubazione e l’insorgenza del danno laringeo.
La letteratura mostra un’ampia variabilità per quanto riguarda l’incidenza della disfagia, che può essere attribuita agli strumenti utilizzati nella diagnosi, attraverso la valutazione strumentale o clinica, nonché in relazione alle caratteristiche della popolazione dello studio. Alcuni studi hanno dimostrato una percentuale di disfagia superiore al 20%, attraverso valutazioni cliniche e/o strumentali: la valutazione strumentale della deglutizione, eseguita mediante videofluoroscopia o di videoendoscopia, è il metodo più affidabile per valutare la deglutizione.
L’età rappresenta un fattore predittivo sia per la disfagia che per il rischio di aspirazione, aumentando il rischio rispettivamente di cinque e sei volte. Inoltre, esiste una maggiore prevalenza di disfagia e rischio di aspirazione negli anziani rispetto agli adulti non anziani. Tuttavia, importante sottolineare che non esiste consenso in letteratura in merito alla predisposizione alla disfagia o al rischio di aspirazione dovuto all’età.
Per quanto riguarda il tempo di intubazione, è stato osservato che i pazienti che sono rimasti intubati per 8-14 giorni hanno mostrato un rischio di aspirazione 5,5 volte maggiore. Questo valore è tre volte maggiore di quello riscontrato in un altro studio recente, secondo il quale il rischio di sviluppare disfagia post-estubazione era di 1,82 volte maggiore nei soggetti intubati per 7 giorni. Il tempo di intubazione è stato considerato un fattore predittivo indipendente di disfagia anche in altri studi.
 Si ritiene che le condizioni cliniche dei pazienti possano aver influenzato ciò, poiché la maggior parte di loro presentava comorbilità croniche, come il diabete mellito e l’ipertensione arteriosa sistemica. Tali malattie rendono i pazienti più vulnerabili ai danni meccanici a causa della neuropatia diabetica periferica e delle alterazioni aterosclerotiche arteriose della laringe. Normalmente, la risoluzione della disfonia si verifica tra 24 e 48 h; tuttavia, se il sintomo persiste per più di 72 ore, si devono sospettare lesioni delle corde vocali.
Si ritiene che le condizioni cliniche dei pazienti possano aver influenzato ciò, poiché la maggior parte di loro presentava comorbilità croniche, come il diabete mellito e l’ipertensione arteriosa sistemica. Tali malattie rendono i pazienti più vulnerabili ai danni meccanici a causa della neuropatia diabetica periferica e delle alterazioni aterosclerotiche arteriose della laringe. Normalmente, la risoluzione della disfonia si verifica tra 24 e 48 h; tuttavia, se il sintomo persiste per più di 72 ore, si devono sospettare lesioni delle corde vocali.
Le alterazioni della funzione glottica sono anche correlate alla disfagia, poiché le corde vocali sono responsabili sia della fonazione che della protezione delle vie aeree inferiori. Gli studi mostrano una associazione tra alterata qualità vocale e disfagia e rischio di aspirazione.
I pazienti sottoposti a intubazione prolungata che manifestano disfunzione glottica hanno una probabilità notevolmente maggiore di avere disfagia e aspirazione. Uno studio ha dimostrato che i pazienti con una qualità vocale alterata avevano una probabilità 45 volte maggiore di sviluppare disfagia.
La presenza di disfagia può ritardare il ritorno all’alimentazione orale, aumentare il rischio di malattie polmonari e ritardare le dimissioni ospedaliere. Può innescare, inoltre, problemi come la malnutrizione e la polmonite da aspirazione, peggiorando significativamente lo stato clinico del paziente ricoverato.
L’identificazione precoce della disfagia è necessaria per fornire sicurezza al paziente durante l’ingestione orale e, quindi, minimizzare i rischi di future complicanze associate alla broncoaspirazione.
A tal fine, la valutazione del Logopedista al posto letto è la forma più ampiamente usata di valutazione della deglutizione e, in molti ospedali, l’unico mezzo per indagare sul sospetto clinico di un disturbo della deglutizione. È una valutazione non invasiva, rapida, a basso costo.
La valutazione del Logopedista presso l’Unità di Terapia Intensiva mira a identificare le possibili alterazioni funzionali che compromettono le fasi orale e faringea della deglutizione. Oltre alla diagnosi di broncoaspirazione, consente la valutazione della possibilità di reintroduzione della dieta orale, nonché il ritorno delle sensazioni associate all’alimentazione.
Si rendono fondamentali studi per identificare i fattori che contribuiscono all’aumentata incidenza della disfagia orofaringea, in modo che possano essere sviluppate misure per ridurne l’incidenza e promuovere strategie per l’identificazione dei fattori di rischio da parte dell’intero team multidisciplinare, con l’obiettivo di facilitare un intervento precoce e ridurre al minimo l’insorgenza di complicanze.
Si sottolinea che il team di terapia intensiva dovrebbe essere attento al sintomo della disfonia post-estubazione, poiché l’alterazione vocale rende i pazienti sensibili al rischio di disfagia easpirazione. Pertanto, è importante che questi pazienti siano valutati precocemente, preferibilmente da un Foniatra, un Otorinolaringoiatra, un Logopedista, al fine di ridurre al minimo le conseguenze e le complicanze che possono derivare dall’intubazione orotracheale.
Il protocollo MASA (Mann Assessment of Swallowing Ability) consente di classificare la gravità della disfagia e il rischio di aspirazione. Si tratta di strumenti di screening validati: protocolli per la valutazione della disfagia che prendono in considerazione deglutizione, coordinazione, stato di responsività, afasia, disprassia, respirazione, motilità e forza linguale, tosse, voce, per determinare la gravità della disfagia e il rischio di aspirazione tramite l’attribuzione di un punteggio. Per migliorare la sensibilità di questi protocolli, sono state aggiunte altri dati come l’auscultazione, la valutazione della saturazione di ossigeno.
E’ necessario, inoltre, valutare i fattori di rischio che rendono i pazienti inclini a complicanze cliniche, come la disfagia. Inoltre, fondamentale, la rapida identificazione di questi pazienti, in modo che possano ricevere l’intervento adeguato del logopedista in una fase precoce.
 Pertanto, si suggerisce che i pazienti sottoposti a intubazione prolungata che presentano i fattori di rischio identificati per disfagia e aspirazione devono essere sottoposti alla valutazione precoce del logopedista. Un recupero spontaneo della deglutizione può verificarsi in un periodo post-estubazione di 3 giorni, come riscontrato in letteratura per il 54% dei pazienti; tuttavia, gli studi mostrano un miglioramento dopo cinque giorni consecutivi di terapia nel 91,6% e gli esercizi applicati nel programma di riabilitazione hanno aiutato i pazienti a migliorare la loro funzione di deglutizione, riducendo la compromissione neuromuscolare causato da intubazione orotracheale.
Pertanto, si suggerisce che i pazienti sottoposti a intubazione prolungata che presentano i fattori di rischio identificati per disfagia e aspirazione devono essere sottoposti alla valutazione precoce del logopedista. Un recupero spontaneo della deglutizione può verificarsi in un periodo post-estubazione di 3 giorni, come riscontrato in letteratura per il 54% dei pazienti; tuttavia, gli studi mostrano un miglioramento dopo cinque giorni consecutivi di terapia nel 91,6% e gli esercizi applicati nel programma di riabilitazione hanno aiutato i pazienti a migliorare la loro funzione di deglutizione, riducendo la compromissione neuromuscolare causato da intubazione orotracheale.
Il riconoscimento di questi fattori predittivi da parte di tutto il team multidisciplinare può ridurre al minimo la possibilità di complicanze cliniche inerenti al rischio di disfagia e aspirazione nei pazienti estubati.